「排便したら、赤い便だった」
血便を確認した際、多くの人がびっくりして、重病なのかどうか不安になることでしょう。
この時、「排便する前に腹痛があったかどうか(もよおした時の腹痛は除く)」で考える病気が変わってきます。
腹痛があった場合は、主に痛み自体やその後に起こりやすい発熱が問題となり、血便で出血多量になるというケースは少ない病気が原因となります。
逆に「痛みがない血便」の方は、出血量が多く時に輸血が必要となる病気が原因となります。
なかでも、大腸癌は放置すると悪化する病気です。
本記事では、これら二つの血便の違いを、原因・特徴・頻度・治療法を消化器内科医の観点から解説したいと思います。
このページだけで全ての疑問が解消しますので、安心してください。

腹痛を伴う血便の原因と特徴
腹痛があるということは、腸管を動かす筋肉(平滑筋)が激しく収縮しているか、神経が密集している粘膜層に急激なダメージが及んでいることを示します。
血便が出てくる前に、腹痛・下痢、発熱が見られます。
代表的な疾患は以下の3つです。
虚血性大腸炎(大腸の血流不全)
- 特徴: 突然の(左)下腹部痛の後に、下痢+血便が出ます。
- 原因: 腸に血液を送る血管の血流が低下し、酸素不足となった結果、粘膜が剥がれ落ちます。
- 頻度: 高齢者や便秘がちな女性に多い傾向があります。
大腸の中でも、左下腹部にあたる下行結腸とS状結腸は血流がもともと少ない部分です。
脱水になるだけでも血流が低下しやすい場所です。
脱水+消化吸収を行った後で腸の動きが活発になる時間帯=夜間から早朝にかけて起こりやすいです。
「明け方腹痛で目が覚めた。はじめ下痢だったが、少しすると血便も出てきた」というエピソードが典型的です。
感染性腸炎(食中毒など)
- 特徴: 激しい腹痛、発熱、嘔吐を伴います。
- 原因: カンピロバクターやO-157などの細菌感染。
- 頻度: 夏場や不完全な加熱調理後に多発します。
食中毒ですね。
これらも腸管出血性O-157のような強力な毒素を持つ感染だと出血も目立ちますが、
それ以外では血便よりも腹痛・嘔吐・下痢が大変になります。
潰瘍性大腸炎・クローン病(IBD)
- 特徴: 慢性的な腹痛と、粘液が混じった血便(粘血便)が繰り返されます。
- 原因: 免疫の異常による自己攻撃。
- 頻度: 10代〜30代の若年層に多く、指定難病です。潰瘍性大腸炎は50歳代にまた増加する傾向があります。
2週間以上の下痢が続き、
その後血便が出てきた、
便潜血反応が陽性になった等の場合も
これらの病気を考える必要があります。
年齢的にも若い人が起こる可能性があるので、症状が続いているようなら一度大腸検査を受けることをお薦めします。
腹痛のない血便の原因と特徴
「痛くないから大丈夫」という思い込みは、ビジネスにおける「サイレント・クレーム」を見逃すのと同等のリスクがあります。
大腸がん・大腸ポリープ
- 特徴: 初期〜中期は全く痛みがありません。便の表面に血が付着したり、便の中に血が混じったりします。
- 原因: 腫瘍の表面が便と擦れて出血します。
- 頻度: 日本人の死因上位。40歳を過ぎると急増します。
見えるほどの血液量が出る頻度は稀ですが、検診で調べる便潜血はごくわずかな出血を判定しています。
検査をしないとはっきりわからず、放置すると命にかかわる病気の一つなので注意しましょう。
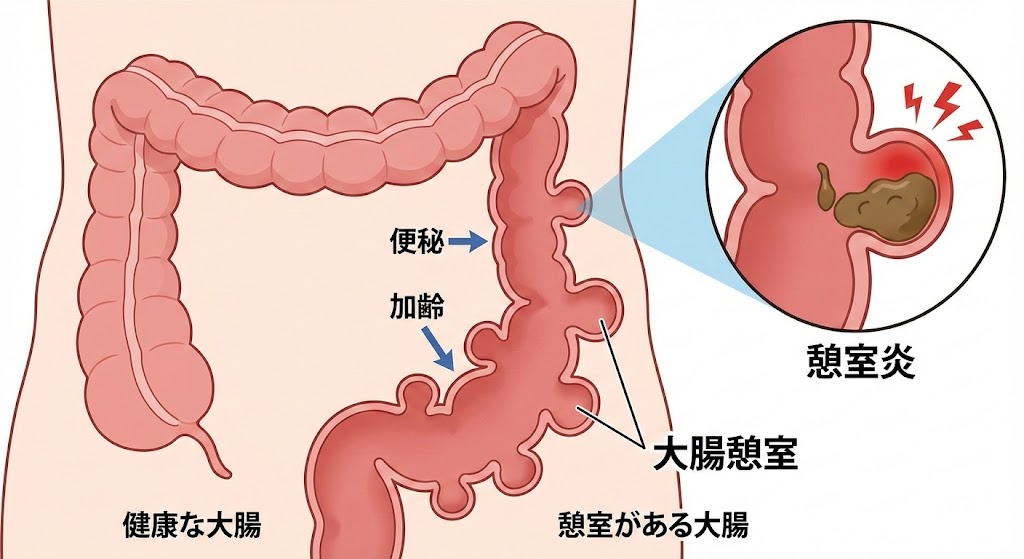
大腸憩室出血(だいちょうけいしつ)
- 特徴: 突然、痛みもなく大量の暗赤色便・鮮血便が出ます。
- 原因: 腸壁のくぼみ(憩室)にある血管が破れるためです。
- 頻度: 食生活の欧米化により、中高年層で増加しています。
大腸の壁にできたくぼみのことを「憩室」といいます。
ここから、特に誘引なく出血→もよおして排便すると鮮血便だったというパターンが典型例です。
基本は自然止血しますが、30%程度の頻度で再出血します。
また一度の出血量が多いので、繰り返し出血していると、貧血症状も出てきます。
輸血などの対応も必要になる可能性があります。
内痔核(いぼ痔)
- 特徴: 排便時にポタポタと、あるいはピュッと鮮血が出ます。
- 原因: 肛門付近の静脈のうっ血。
- 頻度: 極めて高いですが、これを自己判断の拠り所にするのは危険です。
見える血便の原因の中では一番多いと思いますが、出血量自体は少量です。
ただ、血便を「痔の性」と決めつけ、検査をしないというのは危険です。
実は大腸癌だったいうパターンも経験します。
直腸潰瘍(便秘に伴う)
- 特徴: 寝たきりの高齢者で慢性便秘の人にみられます。突然の鮮血便が多量に出てきます。
- 原因: 便塊に直腸粘膜が強く圧迫→表面が壊死して潰瘍→血管も切れて出血します。
- 頻度:入院中の寝たきり高齢者に発症します。
便秘が要因ですが、予防も難しく、出血したあと一時的に止血しても、また再燃するということもしばしばあります。
余力ない人に発症するので、中には致命的な状態にまで悪化することもあります。
主要疾患のベンチマーク比較表
| 虚血性大腸炎(腹痛あり) | 大腸がん(腹痛なし) | 大腸憩室出血(腹痛なし) | |
| 主な痛み | 強い腹痛(左下腹部) | なし(末期を除く) | なし |
| 出血の性質 | 鮮血〜暗赤色、下痢を伴う | 便の表面付着・混入 | 突然の大量鮮血 |
| 主な年齢層 | 60代以上の女性に多い | 40代以降に急増 | 50代以降(男女差なし) |
| 緊急度 | 中〜高(安静・入院) | 高(早期発見が鍵) | 高(止血処置が必要な場合あり) |
| 治療法 | 絶食・点滴による安静 | 手術・化学療法 | 内視鏡的止血・安静 |
診断と治療法について
血便の診断において、最も再現性の高い(確実な)方法は「大腸カメラ(内視鏡検査)」です。
検査と同時に止血処置もできる可能性があります。
- 検査: 肛門からカメラを入れ、腸壁を直接観察します。必要に応じて組織を採取します。検査する準備のため、多くの水と下剤を使って大腸をきれいにしてから検査するのが基本ですが、血便多量で状態が悪いときは、事前準備なしで行うこともあります。
- 治療:
- 炎症性の場合: 抗生物質や炎症を抑える薬の投与。
- 腫瘍性の場合: 内視鏡的切除、または外科手術。
- 血管性(憩室)の場合: 内視鏡でのクリップ止血。または外科手術。

一次情報に基づく統計とリスク管理(調査結果)
厚生労働省の「患者調査」および「人口動態統計」に基づくと、以下の事実が判明しています。
- 大腸がんの罹患率: 日本の大腸がん罹患数は年間約15万人を超え、部位別では1位、2位を争います。
- 検診の効果: 便潜血検査(検診)を毎年受けることで、大腸がんによる死亡リスクが約60%減少することが公的統計で示されています。
- 若年層の増加: 潰瘍性大腸炎の患者数は20万人を超え、20年前と比較して約2倍に増加しています。
まとめ
「腹痛の有無」は、病変が急激な炎症(火事)か、静かな組織破壊(浸食)かを見分ける最大のサインです。
腹痛がある場合は「感染・血流障害」の可能性が高く緊急性が増す一方、
腹痛がない場合は「がん・ポリープ・憩室」など、
自覚症状なく進行する疾患のリスクが高いのが特徴となります。
たとえると、「腹痛あり」は家の中で火災報知器が鳴っている状態(すぐに消火が必要)。
「腹痛なし」は床下でシロアリが柱を食べている状態(気づいた時には手遅れになるリスクも?)。
腹痛がない血便も危険なこともあります。
腹痛の有無に関係なく、血便が出るようなら消化器内科の受診と大腸カメラの検査を考えるようにしましょう。

引用・参照情報(一次情報)
- 厚生労働省「e-ヘルスネット(大腸がん)」
- 日本消化器病学会「大腸憩室症(出血)ガイドライン」
- 国立がん研究センター「がん情報サービス」
- 日本消化器内視鏡学会「診療ガイドライン」
関連記事:大腸関連の疾患についてなどはこちらの記事もおすすめ
・「便を食べると病気が治る」嘘のような本当の話を消化器内科医が解説します。



コメント